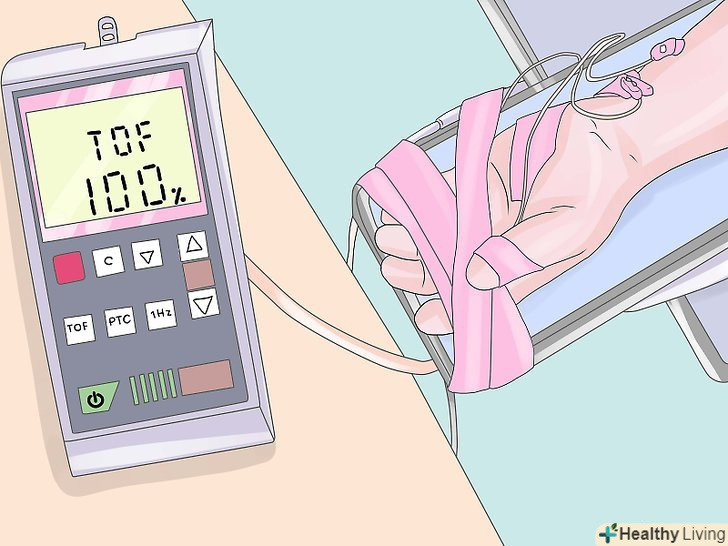Мета цієї статті-Узагальнення етапів застосування загальної анестезії.
Кроки
 Визначте клінічні висновки. перегляньте історію, фізичне обстеження та лабораторні результати з метою виявлення основних клінічних міркувань для пацієнта (наприклад, обмежене відкриття рота, гіпертонія, стенокардія, бронхіальна астма, анемія і т.д.). Визначте фізичний стан пацієнта за критеріями ASA (Американське товариство анестезіологів). Іноді тільки одного або двох пропозицій буде достатньо: пан Десаї в основному здоровий ASA II 81 кг 46-річний чоловік з хронічною анемією (гематокрит = 0,29) і контрольованою гіпертонією (атенолол 25 мг двічі на день), який планується для часткової колектомії під загальним наркозом. Він не має алергії і його функціональна анкета негативна.
Визначте клінічні висновки. перегляньте історію, фізичне обстеження та лабораторні результати з метою виявлення основних клінічних міркувань для пацієнта (наприклад, обмежене відкриття рота, гіпертонія, стенокардія, бронхіальна астма, анемія і т.д.). Визначте фізичний стан пацієнта за критеріями ASA (Американське товариство анестезіологів). Іноді тільки одного або двох пропозицій буде достатньо: пан Десаї в основному здоровий ASA II 81 кг 46-річний чоловік з хронічною анемією (гематокрит = 0,29) і контрольованою гіпертонією (атенолол 25 мг двічі на день), який планується для часткової колектомії під загальним наркозом. Він не має алергії і його функціональна анкета негативна. Консультації.переконайтеся, що були проведені всі необхідні консультації (наприклад, пацієнтам з цукровим діабетом може знадобитися консультація ендокринолога; пацієнтам з міастенією потрібно буде проконсультуватися в неврології). Ось ще кілька випадкових ситуацій, коли можуть бути доречними формальні або неформальні консультації: нещодавно перенесений інфаркт міокарда, зниження функції лівого шлуночка (зниження фракції викиду), легенева гіпертензія метаболічних порушень, таких як важка гіперкаліємія, неконтрольована важка артеріальна гіпертензія, мітральний або аортальний стеноз, феохромоцитома, коагулопатія, підозра на проблеми дихальних шляхів
Консультації.переконайтеся, що були проведені всі необхідні консультації (наприклад, пацієнтам з цукровим діабетом може знадобитися консультація ендокринолога; пацієнтам з міастенією потрібно буде проконсультуватися в неврології). Ось ще кілька випадкових ситуацій, коли можуть бути доречними формальні або неформальні консультації: нещодавно перенесений інфаркт міокарда, зниження функції лівого шлуночка (зниження фракції викиду), легенева гіпертензія метаболічних порушень, таких як важка гіперкаліємія, неконтрольована важка артеріальна гіпертензія, мітральний або аортальний стеноз, феохромоцитома, коагулопатія, підозра на проблеми дихальних шляхів Оцінка дихальних шляхів.оцініть дихальні шляхи пацієнта за допомогою системи Маллампаті і огляньте ротоглотку пацієнта. Розгляньте також інші критерії (ступінь відкриття рота, нахил і випрямлення голови, розмір щелепи, "нижньощелепний простір"). Уважно подивіться на будь-які хитаються, вставні або запломбовані зуби. Попередьте пацієнтів з поганими зубами, що інтубація несе ризик відколів або ослаблення зубів. Визначте, чи потрібні спеціальні методи регулювання дихальних шляхів (наприклад, використання відео ларингоскопа, глайдскопа, ларингоскопа Буллард або обережної інтубації з використанням волоконно-оптичного бронхоскопа).
Оцінка дихальних шляхів.оцініть дихальні шляхи пацієнта за допомогою системи Маллампаті і огляньте ротоглотку пацієнта. Розгляньте також інші критерії (ступінь відкриття рота, нахил і випрямлення голови, розмір щелепи, "нижньощелепний простір"). Уважно подивіться на будь-які хитаються, вставні або запломбовані зуби. Попередьте пацієнтів з поганими зубами, що інтубація несе ризик відколів або ослаблення зубів. Визначте, чи потрібні спеціальні методи регулювання дихальних шляхів (наприклад, використання відео ларингоскопа, глайдскопа, ларингоскопа Буллард або обережної інтубації з використанням волоконно-оптичного бронхоскопа). Згода. переконайтеся, що згода на операцію була отримана і що вона правильно підписана і датована. Пацієнти, які не в змозі дати звичайну згоду, вимагають спеціального розгляду: пацієнти в комі, діти, пацієнти психіатричних лікарень і т.д. деякі центри вимагають окремих згод для анестезії і для переливання крові. Центральне місце в належній згоді полягає в тому, що пацієнт усвідомлює всі варіанти і їх відповідні переваги і ризики. Недостатньо, щоб пацієнт просто погодився і підписав всі запропоновані документи.
Згода. переконайтеся, що згода на операцію була отримана і що вона правильно підписана і датована. Пацієнти, які не в змозі дати звичайну згоду, вимагають спеціального розгляду: пацієнти в комі, діти, пацієнти психіатричних лікарень і т.д. деякі центри вимагають окремих згод для анестезії і для переливання крові. Центральне місце в належній згоді полягає в тому, що пацієнт усвідомлює всі варіанти і їх відповідні переваги і ризики. Недостатньо, щоб пацієнт просто погодився і підписав всі запропоновані документи. Планування препаратів крові.переконайтеся, що доступні всі необхідні препарати крові (еритроцити, тромбоцити, консервована плазма, свіжозаморожена плазма, кріопреципітат - в залежності від клінічної ситуації). У більшості невеликих хірургічних випадків є аналізи крові для "визначення групи та обстеження" - визначення групи крові та скринінгу на антитіла за методикою АВО / Rh, які можуть зробити визначення групи крові важким. Група і тип: у великих хірургічних випадках часто є більше одиниць крові (зазвичай еритроцитів, спеціально протестованих для пацієнта і більш-менш доступних негайно (наприклад, 4 упаковки еритроцитів для кардіологічних хворих в холодильнику операційної кімнати).
Планування препаратів крові.переконайтеся, що доступні всі необхідні препарати крові (еритроцити, тромбоцити, консервована плазма, свіжозаморожена плазма, кріопреципітат - в залежності від клінічної ситуації). У більшості невеликих хірургічних випадків є аналізи крові для "визначення групи та обстеження" - визначення групи крові та скринінгу на антитіла за методикою АВО / Rh, які можуть зробити визначення групи крові важким. Група і тип: у великих хірургічних випадках часто є більше одиниць крові (зазвичай еритроцитів, спеціально протестованих для пацієнта і більш-менш доступних негайно (наприклад, 4 упаковки еритроцитів для кардіологічних хворих в холодильнику операційної кімнати). Профілактика аспірації. Переконайтеся, що пацієнт не було нічого в роті ("нуль перорально") протягом певного проміжку часу, тобто гарантовано, що у пацієнта порожній шлунок (Пацієнтам з непустою шлунком, можливо, буде потрібно послідовність швидкої індукції, обережна інтубація або застосування місцевої або регіональної анестезії, щоб зменшити шанс регургітації та аспірації). Фармакологічні засоби для зменшення об'єму шлунка та / або кислотності можуть бути доречні перед операцією, наприклад, вільний від частинок оральний антацид (цитрат натрію 0,3 молярного 30 мл орально до індукції анестезії) або агенти, такі як циметидин, ранітидин або фамотидин (Pepcid).
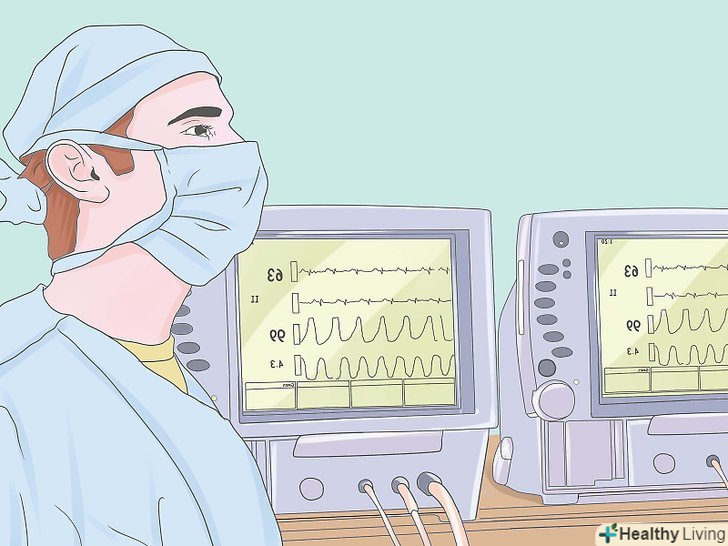
Профілактика аспірації. Переконайтеся, що пацієнт не було нічого в роті ("нуль перорально") протягом певного проміжку часу, тобто гарантовано, що у пацієнта порожній шлунок (Пацієнтам з непустою шлунком, можливо, буде потрібно послідовність швидкої індукції, обережна інтубація або застосування місцевої або регіональної анестезії, щоб зменшити шанс регургітації та аспірації). Фармакологічні засоби для зменшення об'єму шлунка та / або кислотності можуть бути доречні перед операцією, наприклад, вільний від частинок оральний антацид (цитрат натрію 0,3 молярного 30 мл орально до індукції анестезії) або агенти, такі як циметидин, ранітидин або фамотидин (Pepcid). Визначте режим потреб моніторингу.всі пацієнти, які перенесли операцію, отримують наступні рутинні моніторинги: неінвазивний моніторинг кров'яного тиску( ручний або автоматичний), моніторинг тиску в дихальних шляхах / відключення сигналу тривоги, ЕКГ, нейростимулятора, пульсоксиметр, урометр (якщо поміщається катетер Фолі), моніторинг дихальних шляхів, газоаналізатор (включаючи аналізатор кисню і капнограми), температура тіла. Крім того, дуже бажані спірометрія (дихальний обсяг / хвилинний обсяг) і аналізатори агента (% ізофлюран % закису азоту і т.д.). Температура тіла може бути виміряна в пахвовій западині, носоглотці, стравоході або прямій кишці.
Визначте режим потреб моніторингу.всі пацієнти, які перенесли операцію, отримують наступні рутинні моніторинги: неінвазивний моніторинг кров'яного тиску( ручний або автоматичний), моніторинг тиску в дихальних шляхах / відключення сигналу тривоги, ЕКГ, нейростимулятора, пульсоксиметр, урометр (якщо поміщається катетер Фолі), моніторинг дихальних шляхів, газоаналізатор (включаючи аналізатор кисню і капнограми), температура тіла. Крім того, дуже бажані спірометрія (дихальний обсяг / хвилинний обсяг) і аналізатори агента (% ізофлюран % закису азоту і т.д.). Температура тіла може бути виміряна в пахвовій западині, носоглотці, стравоході або прямій кишці. Визначте потреби особливого моніторингу CVP (центрального венозного тиску) PA (легеневої артерії). визначте, чи необхідні спеціальні монітори (артеріальна лінія, CVP лінії, pa лінія і т.д.). Артеріальні лінії дозволяють проводити моніторинг артеріального тиску на кожному скороченні серця, контроль артеріального газу в крові і легкий доступ до крові для тестів. CVP лінія корисна для оцінки правостороннього тиску серцевого заповнення. Pa-лінії корисні для вимірювання при серцевих викидах або коли правосторонній тиск серцевого заповнення не відображає те, що відбувається на лівій стороні. Pa катетери вимірювання: (1) CVP форми сигналу (2) pa форми сигналу (3) PCWP ("заклинює тиск ") (4) серцевий викид (5) Правосторонній опір (PVR - легеневий судинний опір) (6) лівосторонній опір (SVR - система судинного опору) (7) температура PA. Індуковані потенційні дослідження іноді корисні для моніторингу головного та спинного мозку під час нейрохірургічних ТА ОРТОПЕДИЧНИХ процедур.
Визначте потреби особливого моніторингу CVP (центрального венозного тиску) PA (легеневої артерії). визначте, чи необхідні спеціальні монітори (артеріальна лінія, CVP лінії, pa лінія і т.д.). Артеріальні лінії дозволяють проводити моніторинг артеріального тиску на кожному скороченні серця, контроль артеріального газу в крові і легкий доступ до крові для тестів. CVP лінія корисна для оцінки правостороннього тиску серцевого заповнення. Pa-лінії корисні для вимірювання при серцевих викидах або коли правосторонній тиск серцевого заповнення не відображає те, що відбувається на лівій стороні. Pa катетери вимірювання: (1) CVP форми сигналу (2) pa форми сигналу (3) PCWP ("заклинює тиск ") (4) серцевий викид (5) Правосторонній опір (PVR - легеневий судинний опір) (6) лівосторонній опір (SVR - система судинного опору) (7) температура PA. Індуковані потенційні дослідження іноді корисні для моніторингу головного та спинного мозку під час нейрохірургічних ТА ОРТОПЕДИЧНИХ процедур. Премедикація.замовте передопераційні седації, осушувачі, антациди, блокатори H2, або інші потрібні медикаменти.Наприклад: премедикація замовлень-передопераційна седація-діазепаму 10 мг всередину з ковтком води 90 хв орально; мідазолам 1 мг внутрішньовенно в зоні очікування на прохання пацієнта; морфін 10 мг / Trilaphon (перфеназин )2,5 мг IM один орально (важче). Сушильний агент ( наприклад, до обережної інтубації) - глікопіролат 0,4 мг IM один орально. Зниження кислотності шлункового соку (наприклад, пацієнтам при аспіраційному ризику) - ранітидин 150 мг всередину ввечері до операції і знову вночі; серцева профілактика (наприклад, мітральний стеноз) - антибіотики протоколу AHA (Американська асоціація серця)
Премедикація.замовте передопераційні седації, осушувачі, антациди, блокатори H2, або інші потрібні медикаменти.Наприклад: премедикація замовлень-передопераційна седація-діазепаму 10 мг всередину з ковтком води 90 хв орально; мідазолам 1 мг внутрішньовенно в зоні очікування на прохання пацієнта; морфін 10 мг / Trilaphon (перфеназин )2,5 мг IM один орально (важче). Сушильний агент ( наприклад, до обережної інтубації) - глікопіролат 0,4 мг IM один орально. Зниження кислотності шлункового соку (наприклад, пацієнтам при аспіраційному ризику) - ранітидин 150 мг всередину ввечері до операції і знову вночі; серцева профілактика (наприклад, мітральний стеноз) - антибіотики протоколу AHA (Американська асоціація серця) Внутрішньовенний доступ.почніть внутрішньовенне введення (IV) з катетера відповідного розміру в руку або передпліччя (спочатку використовуючи місцеву анестезію для великих розмірів внутрішньовенного катетера.) У більшості випадків, внутрішньовенний катетер 20, 18 або 16 калібру підключається до сумки фізіологічного розчину (0,9 %) або зазвичай використовується розчин Рінгера з лактатом. Великий розмір 14 часто використовується в серцевих випадках та інших великих випадках, або коли є побоювання, що пацієнт гіповолемічний. У деяких випадках (наприклад, випадках травми), буде потрібно не один внутрішньовенний катетер або буде потрібно рідина тепліше, щоб уникнути переохолодження. В інших випадках внутрішньовенний катетер вводиться через центральну лінію, як в лінію, розташовану у внутрішній яремної вені, зовнішньої яремної вені або в підключичної вені.
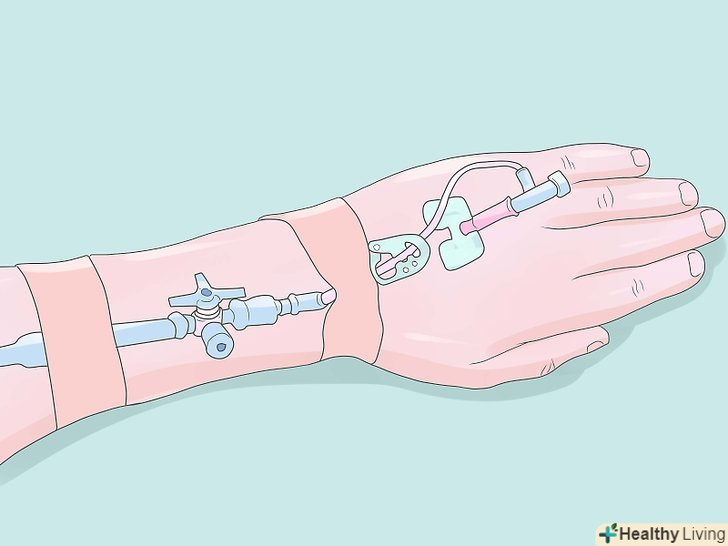
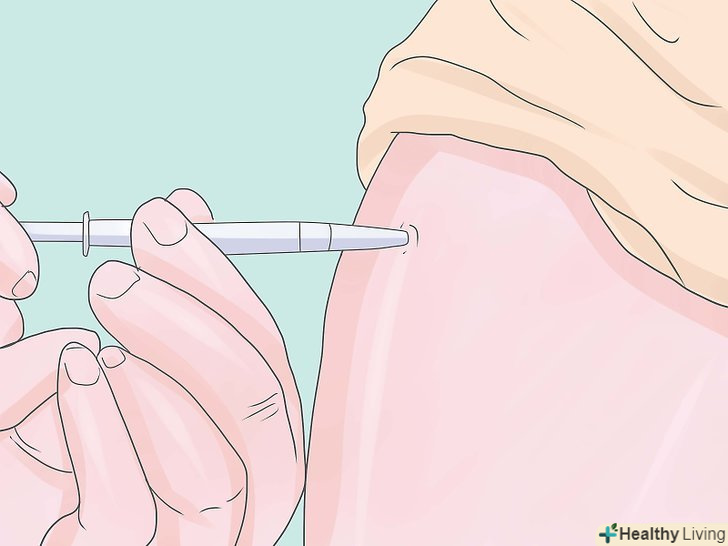
Внутрішньовенний доступ.почніть внутрішньовенне введення (IV) з катетера відповідного розміру в руку або передпліччя (спочатку використовуючи місцеву анестезію для великих розмірів внутрішньовенного катетера.) У більшості випадків, внутрішньовенний катетер 20, 18 або 16 калібру підключається до сумки фізіологічного розчину (0,9 %) або зазвичай використовується розчин Рінгера з лактатом. Великий розмір 14 часто використовується в серцевих випадках та інших великих випадках, або коли є побоювання, що пацієнт гіповолемічний. У деяких випадках (наприклад, випадках травми), буде потрібно не один внутрішньовенний катетер або буде потрібно рідина тепліше, щоб уникнути переохолодження. В інших випадках внутрішньовенний катетер вводиться через центральну лінію, як в лінію, розташовану у внутрішній яремної вені, зовнішньої яремної вені або в підключичної вені. Підготовка обладнання.перевірка НАРКОЗНОГО апарату (тільки основні моменти-дивіться ВЕСЬ перелік–: кисневий концентратор, кисневий витратомір, азотний концентратор, азотний витратомір, перевірте кисневий балон, переконайтеся у відсутності витоків, перевірте випарник, перевірте вентилятор. Перевірка дихального обладнання: всмоктування, кисню, ларингоскопа, ендотрахеальної трубки, "кінці" ендотрахеального зонда.
Підготовка обладнання.перевірка НАРКОЗНОГО апарату (тільки основні моменти-дивіться ВЕСЬ перелік–: кисневий концентратор, кисневий витратомір, азотний концентратор, азотний витратомір, перевірте кисневий балон, переконайтеся у відсутності витоків, перевірте випарник, перевірте вентилятор. Перевірка дихального обладнання: всмоктування, кисню, ларингоскопа, ендотрахеальної трубки, "кінці" ендотрахеального зонда. Підготовка ліків.підготуйте ліки в маркованих шприцах. Приклади: Тіопентал, пропофол, фентаніл, мідазолам, сукцинілхолін, рокуроніум. Не всі ці препарати будуть потрібні в кожному випадку (наприклад, як правило, потрібно тільки одна індукція агента).
Підготовка ліків.підготуйте ліки в маркованих шприцах. Приклади: Тіопентал, пропофол, фентаніл, мідазолам, сукцинілхолін, рокуроніум. Не всі ці препарати будуть потрібні в кожному випадку (наприклад, як правило, потрібно тільки одна індукція агента). Підготовка ліки для екстрених випадків: атропін, ефедрин, фенілефрин, нітрогліцерин, есмолол. У випадках низького ризику не потрібно, щоб будь-який з цих препаратів був миттєво готовий. Випадки високого ризику можуть також вимагати допамін, адреналін, норадреналін та інші препарати.
Підготовка ліки для екстрених випадків: атропін, ефедрин, фенілефрин, нітрогліцерин, есмолол. У випадках низького ризику не потрібно, щоб будь-який з цих препаратів був миттєво готовий. Випадки високого ризику можуть також вимагати допамін, адреналін, норадреналін та інші препарати. Прикріпіть Монітори до пацієнта.до індукції загальної анестезії слід підключити ЕКГ, тонометр і пульсоксиметр і виміряти базові життєво важливі симптоми. Внутрішньовенні катетери також необхідно перевірити до індукції препаратів. Після індукції / інтубації повинні бути прикріплені капнограф, Монітори контролю тиску в дихальних шляхах, нервово-м'язової блокади і датчик температури. Спеціальні монітори (CVP, артеріальна лінія, наведені потенціали, грудні доплерівські) також можуть бути необхідні.
Прикріпіть Монітори до пацієнта.до індукції загальної анестезії слід підключити ЕКГ, тонометр і пульсоксиметр і виміряти базові життєво важливі симптоми. Внутрішньовенні катетери також необхідно перевірити до індукції препаратів. Після індукції / інтубації повинні бути прикріплені капнограф, Монітори контролю тиску в дихальних шляхах, нервово-м'язової блокади і датчик температури. Спеціальні монітори (CVP, артеріальна лінія, наведені потенціали, грудні доплерівські) також можуть бути необхідні. Дайте препарати попереднього впуску. Рокуроніум 3 до 5 мг IV може бути даний, щоб запобігти фасцикуляцію (з подальшою міалгією) від сукцинілхоліну (швидкодіючого понад коротко діючого внутрішньовенно деполяризуючого м'язового релаксанту, використовуваного в основному для інтубації). Можна дати малі дози мідазоламу (наприклад, 1 - 2 мг внутрішньовенно) і / або фентаніл (наприклад, 50 - 100 мкг внутрішньовенно), щоб "згладити" індукцію. Великі дози можуть бути доцільні, де планується менше звичайних доз тіопенталу або пропофоал (наприклад, у кардіологічних хворих). Довпускова гемодинамічна "настройка" за допомогою нітрогліцерину або есмололу може бути необхідна для хворих на гіпертонічну хворобу або пацієнтів з ішемічною хворобою серця.
Дайте препарати попереднього впуску. Рокуроніум 3 до 5 мг IV може бути даний, щоб запобігти фасцикуляцію (з подальшою міалгією) від сукцинілхоліну (швидкодіючого понад коротко діючого внутрішньовенно деполяризуючого м'язового релаксанту, використовуваного в основному для інтубації). Можна дати малі дози мідазоламу (наприклад, 1 - 2 мг внутрішньовенно) і / або фентаніл (наприклад, 50 - 100 мкг внутрішньовенно), щоб "згладити" індукцію. Великі дози можуть бути доцільні, де планується менше звичайних доз тіопенталу або пропофоал (наприклад, у кардіологічних хворих). Довпускова гемодинамічна "настройка" за допомогою нітрогліцерину або есмололу може бути необхідна для хворих на гіпертонічну хворобу або пацієнтів з ішемічною хворобою серця. Введення загальної анестезії.Скажіть пацієнту, що він / вона буде засипати. Виміряйте основні життєво важливі симптоми. Використання тіопенталу (наприклад 3-5 мг / кг), пропофолу (наприклад 2-3 мг / кг) або інших внутрішньовенних препаратів вводять пацієнта в несвідомий стан. (Подумайте про використання етомідату або кетаміну для гіповолемічних пацієнтів. Розгляньте можливість використання фентанілу або суфентанілу як основного індукційного агента для серцевих випадків. Використання інгаляційної індукції з потужним агентом, таким як севофлуран, також буде працювати, але набагато менш популярно у дорослих.)
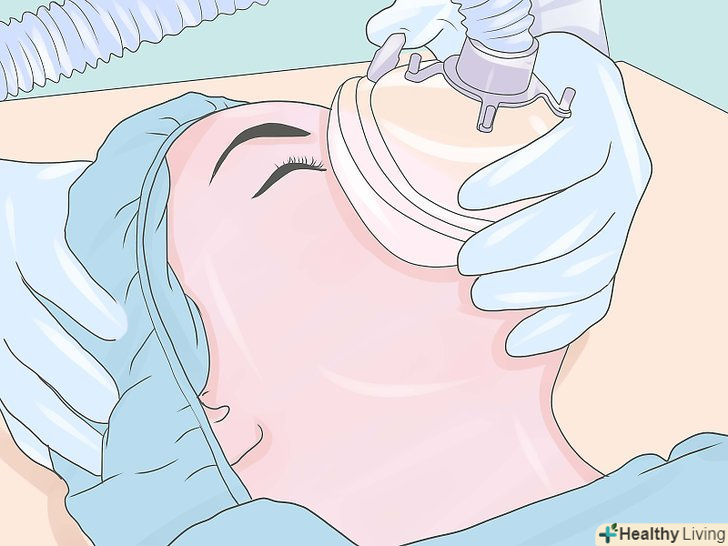
Введення загальної анестезії.Скажіть пацієнту, що він / вона буде засипати. Виміряйте основні життєво важливі симптоми. Використання тіопенталу (наприклад 3-5 мг / кг), пропофолу (наприклад 2-3 мг / кг) або інших внутрішньовенних препаратів вводять пацієнта в несвідомий стан. (Подумайте про використання етомідату або кетаміну для гіповолемічних пацієнтів. Розгляньте можливість використання фентанілу або суфентанілу як основного індукційного агента для серцевих випадків. Використання інгаляційної індукції з потужним агентом, таким як севофлуран, також буде працювати, але набагато менш популярно у дорослих.) Забезпечте м'язову релаксацію (після того, як ви переконаєтеся, що ви можете вентилювати пацієнта маскою, якщо дається доза недеполяризуючого нервово-м'язового блокатора, і пацієнт не може бути вентильований маскою, для пожвавлення пацієнта, можуть стати необхідними аварійні зусилля, такі як трахеостомія). після того, як пацієнт увійде в несвідомий стан, про що свідчить втрата рефлексу століття, використовуйте деполяризуючий м'язовий релаксант, наприклад, сукцинілхолін або недеполяризуючий агент, такий як рокуроній або векуроній, щоб паралізувати пацієнта для полегшення ендотрахеальної інтубації. Популярний в цій ситуації сукцинілхолін через швидкий початок і кінець впливу (короткочасності ефекту), але багато лікарів ніколи не використовують сукцинілхолін регулярно через його іноді смертельних побічних ефектів, пов'язаних з гіперкаліємією, і тому, що у сприйнятливих пацієнтів він може ініціювати злоякісну гіпертермію. Ефекти міорелаксантів можна контролювати за допомогою нервового стимулятора ("моніторингу посмикування"), а також шляхом спостереження за небажаними рухами пацієнта. (Цей крок не потрібний, якщо використовується маска або ларингеальна маска, або якщо інтубований пацієнт прокинувся).
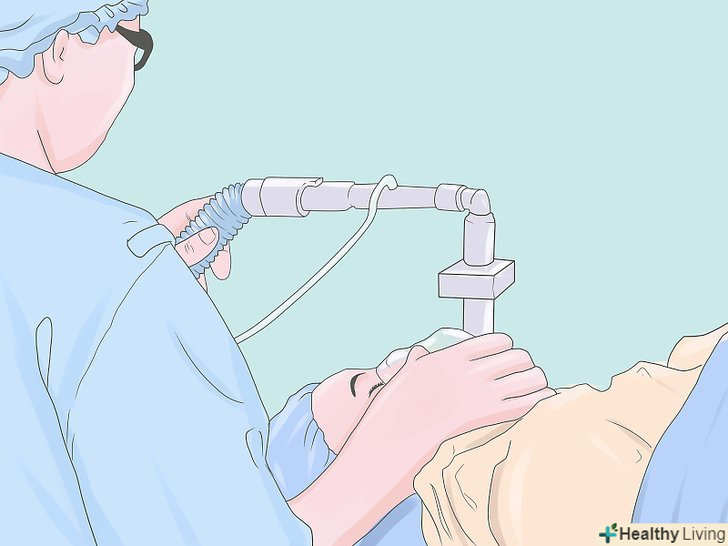
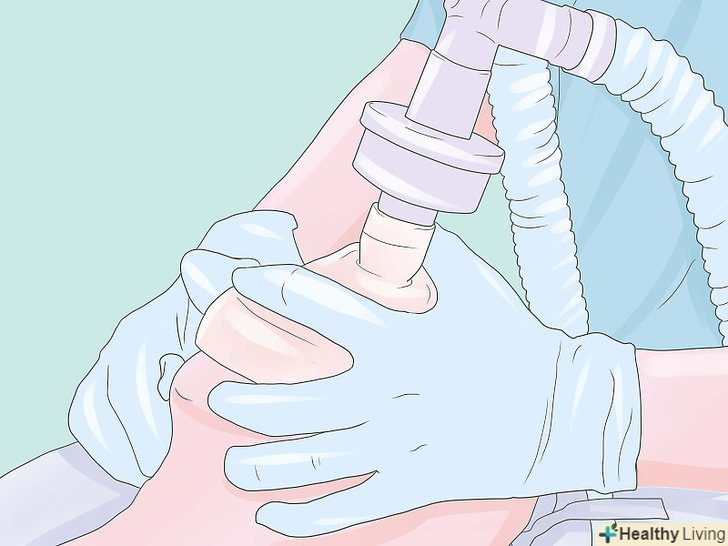
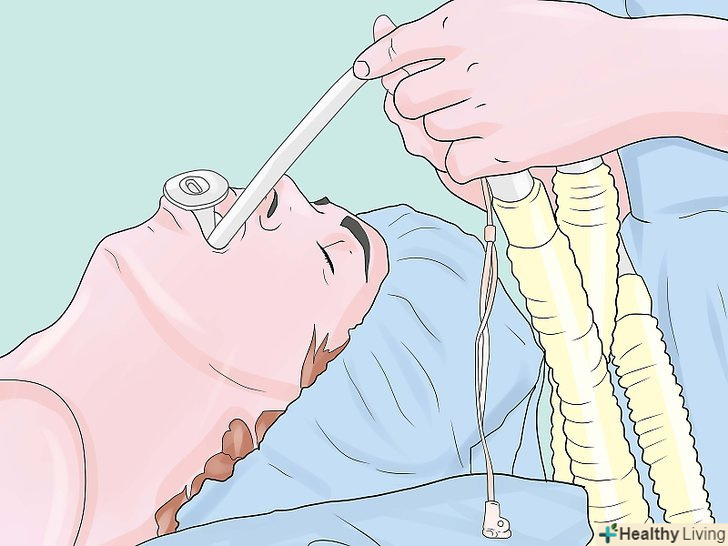
Забезпечте м'язову релаксацію (після того, як ви переконаєтеся, що ви можете вентилювати пацієнта маскою, якщо дається доза недеполяризуючого нервово-м'язового блокатора, і пацієнт не може бути вентильований маскою, для пожвавлення пацієнта, можуть стати необхідними аварійні зусилля, такі як трахеостомія). після того, як пацієнт увійде в несвідомий стан, про що свідчить втрата рефлексу століття, використовуйте деполяризуючий м'язовий релаксант, наприклад, сукцинілхолін або недеполяризуючий агент, такий як рокуроній або векуроній, щоб паралізувати пацієнта для полегшення ендотрахеальної інтубації. Популярний в цій ситуації сукцинілхолін через швидкий початок і кінець впливу (короткочасності ефекту), але багато лікарів ніколи не використовують сукцинілхолін регулярно через його іноді смертельних побічних ефектів, пов'язаних з гіперкаліємією, і тому, що у сприйнятливих пацієнтів він може ініціювати злоякісну гіпертермію. Ефекти міорелаксантів можна контролювати за допомогою нервового стимулятора ("моніторингу посмикування"), а також шляхом спостереження за небажаними рухами пацієнта. (Цей крок не потрібний, якщо використовується маска або ларингеальна маска, або якщо інтубований пацієнт прокинувся). Інтубуйте пацієнта (оберігайте дихальні шляхи).використовуючи вашу ліву руку в рукавичці, вставте ларингоскоп, щоб візуалізувати надгортанник і голосові зв'язки, а потім вставте ендотрахеальну трубку (ЕТТ) через відтягнуті голосові зв'язки правою рукою. Зазвичай ендотрахеальна трубка повинна бути розташована від губ близько 21 см для жінок і 23 см для чоловіків. Накачайте манжету ендотрахеальної трубки тиском 25 см Н2О, щоб встановити ущільнення (близько 5 мл повітря, як правило, достатньо), потім підключіть ендотрахеальну трубку в дихальний контур пацієнта. Перевірте стетоскопом сталість входу повітря і правильність з'являються капнограм. (Якщо використовується гортанна маска дихальних шляхів, вона вставляється без ларингоскопа).
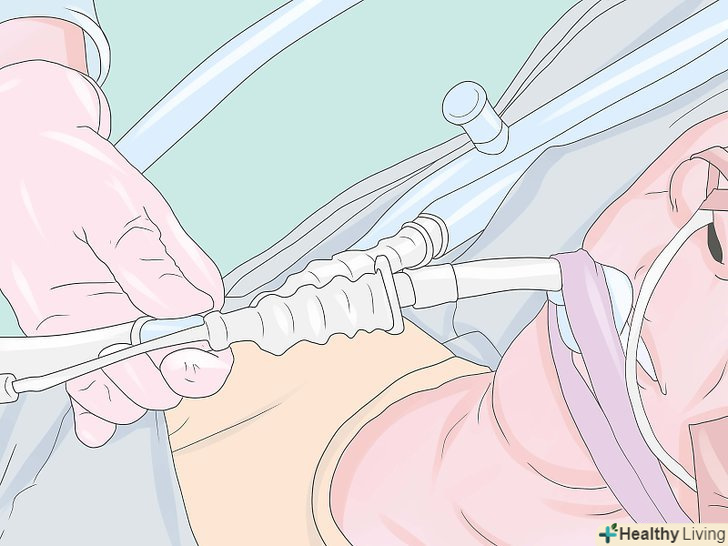
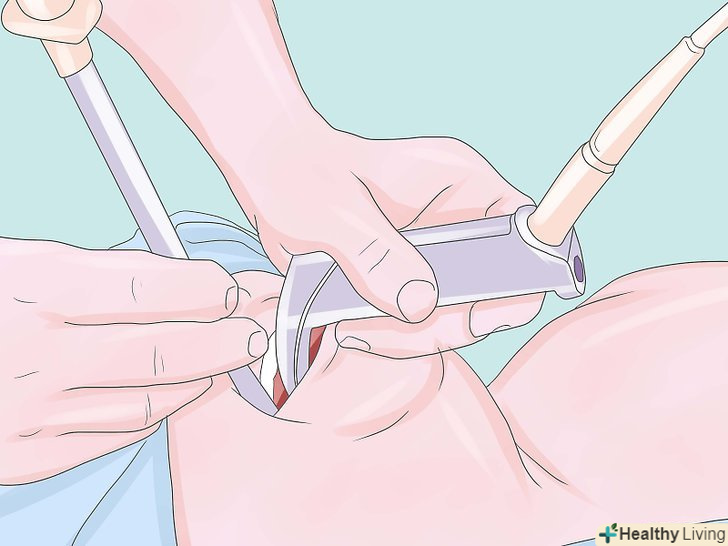
Інтубуйте пацієнта (оберігайте дихальні шляхи).використовуючи вашу ліву руку в рукавичці, вставте ларингоскоп, щоб візуалізувати надгортанник і голосові зв'язки, а потім вставте ендотрахеальну трубку (ЕТТ) через відтягнуті голосові зв'язки правою рукою. Зазвичай ендотрахеальна трубка повинна бути розташована від губ близько 21 см для жінок і 23 см для чоловіків. Накачайте манжету ендотрахеальної трубки тиском 25 см Н2О, щоб встановити ущільнення (близько 5 мл повітря, як правило, достатньо), потім підключіть ендотрахеальну трубку в дихальний контур пацієнта. Перевірте стетоскопом сталість входу повітря і правильність з'являються капнограм. (Якщо використовується гортанна маска дихальних шляхів, вона вставляється без ларингоскопа). Вентилюйте пацієнта.хоча в багатьох випадків це можна робити самостійним диханням пацієнта "дихати самостійно", у всіх випадках з використанням міорелаксантів в цей час необхідна штучна вентиляція легенів. Звичайні УСТАНОВКИ вентиляції: дихальний об'єм 8-10 мл / кг. Частота дихання 8-12 / хв.концентрація кисню 30%. Примітка: прагнути до парціального тиску діоксиду вуглецю PCO2 35 - 40 мм ртутного стовпа в нормальних випадках і 28-32 мм ртутного стовпа у деяких пацієнтів з підвищеним внутрішньочерепним тиском. Переконайтеся, що всі пов'язані з вентиляцією тривоги (апное, високий тиск в дихальних шляхах і т.д.) включені і належним чином встановлені.
Вентилюйте пацієнта.хоча в багатьох випадків це можна робити самостійним диханням пацієнта "дихати самостійно", у всіх випадках з використанням міорелаксантів в цей час необхідна штучна вентиляція легенів. Звичайні УСТАНОВКИ вентиляції: дихальний об'єм 8-10 мл / кг. Частота дихання 8-12 / хв.концентрація кисню 30%. Примітка: прагнути до парціального тиску діоксиду вуглецю PCO2 35 - 40 мм ртутного стовпа в нормальних випадках і 28-32 мм ртутного стовпа у деяких пацієнтів з підвищеним внутрішньочерепним тиском. Переконайтеся, що всі пов'язані з вентиляцією тривоги (апное, високий тиск в дихальних шляхах і т.д.) включені і належним чином встановлені. Подивіться на насичення киснем.повітря в приміщенні містить 21% кисню. Під анестезією пацієнтам дають мінімальний 30-відсотковий кисень (виняток: хворі на рак, які прийняли блеоміцин, отримують тільки 21% кисню, щоб знизити ймовірність кисневого отруєння). 100 відсотків кисню з агресивним PEEP (позитивний тиск в кінці видиху) може знадобитися хворим з важкою дихальною недостатністю (наприклад, як при гострому респіраторному дистрес-синдромом). Прагніть до показання пульсоксиметра (артеріальний насичення киснем) вище 95%. Краплі в артеріальній оксигенації часто є наслідком інтубаційного зміщення трубки в правий бронх-перевірте рівну подачу повітря у всіх таких випадках.
Подивіться на насичення киснем.повітря в приміщенні містить 21% кисню. Під анестезією пацієнтам дають мінімальний 30-відсотковий кисень (виняток: хворі на рак, які прийняли блеоміцин, отримують тільки 21% кисню, щоб знизити ймовірність кисневого отруєння). 100 відсотків кисню з агресивним PEEP (позитивний тиск в кінці видиху) може знадобитися хворим з важкою дихальною недостатністю (наприклад, як при гострому респіраторному дистрес-синдромом). Прагніть до показання пульсоксиметра (артеріальний насичення киснем) вище 95%. Краплі в артеріальній оксигенації часто є наслідком інтубаційного зміщення трубки в правий бронх-перевірте рівну подачу повітря у всіх таких випадках. Розрахуйте інгаляційну анестезію.забезпечте підтримку анестезії закисом азоту (N2O) 70%, 30% кисню і потужним інгаляційним агентом, таким як ізофлуран (наприклад, 1%). Використовуючи кров'яний тиск, частоту серцевих скорочень та інші показники глибини анестезії, відрегулюйте необхідну концентрацію реагенту (або збільште кількість внутрішньовенних агентів, таких як фентаніл або пропофол). Інші летючі речовини, що використовуються в загальній анестезії, включають севофлуран, десфлуран або галотан. Ефір в деяких країнах використовується досі.
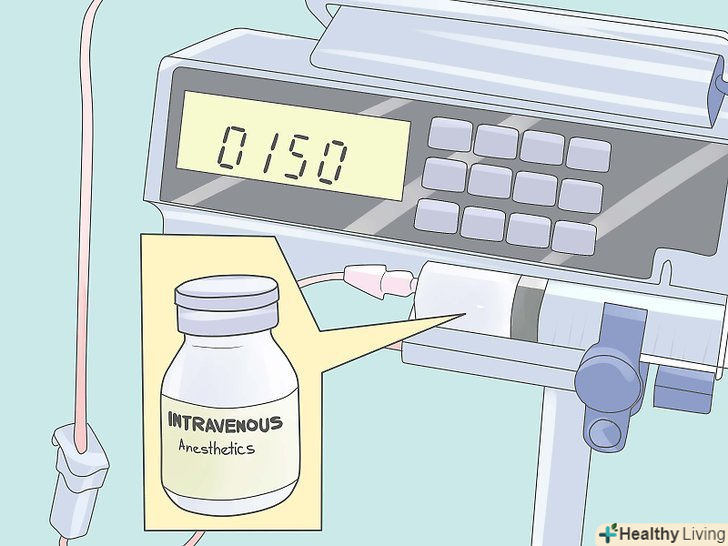
Розрахуйте інгаляційну анестезію.забезпечте підтримку анестезії закисом азоту (N2O) 70%, 30% кисню і потужним інгаляційним агентом, таким як ізофлуран (наприклад, 1%). Використовуючи кров'яний тиск, частоту серцевих скорочень та інші показники глибини анестезії, відрегулюйте необхідну концентрацію реагенту (або збільште кількість внутрішньовенних агентів, таких як фентаніл або пропофол). Інші летючі речовини, що використовуються в загальній анестезії, включають севофлуран, десфлуран або галотан. Ефір в деяких країнах використовується досі. Додайте внутрішньовенний наркоз.додайте фентаніл, мідазолам, пропофол та інші анестетики, необхідні відповідно до вашої клінічної оцінки глибини анестезії. Надбавки фентанілу (50 - 100 мкг) допоможуть підтримувати аналгезію. Деякі лікарі віддають перевагу всьому техніку внутрішньовенної-тотальної внутрішньовенної анестезії, або загальної внутрішньовенної анестезії. Це може бути корисним для пацієнтів із схильністю до злоякісної гіпертермії (що не може забезпечити сукцинілхолін або сильнодіючі інгаляційні засоби, такі як десфлуран, севофлуран або ізофлуран).
Додайте внутрішньовенний наркоз.додайте фентаніл, мідазолам, пропофол та інші анестетики, необхідні відповідно до вашої клінічної оцінки глибини анестезії. Надбавки фентанілу (50 - 100 мкг) допоможуть підтримувати аналгезію. Деякі лікарі віддають перевагу всьому техніку внутрішньовенної-тотальної внутрішньовенної анестезії, або загальної внутрішньовенної анестезії. Це може бути корисним для пацієнтів із схильністю до злоякісної гіпертермії (що не може забезпечити сукцинілхолін або сильнодіючі інгаляційні засоби, такі як десфлуран, севофлуран або ізофлуран). Додайте міорелаксанти.м'язова релаксація необхідна для абдомінальної хірургії і в багатьох інших клінічних ситуаціях. Використовуючи монітор нервово-м'язової блокади, при необхідності додайте міорелаксанти. (Ступінь нервово-м'язової блокади оцінюється шляхом вивчення характеру руху пальців, коли ліктьовий нерв стимулюється електричною серією з чотирьох високовольтних розрядів в інтервалі 500 мілісекунд один від одного.) Пам'ятайте, що не всі випадки вимагають розслаблення м'язів і що всі пацієнти, які отримують міорелаксанти, повинні бути механічно Вентильованими.
Додайте міорелаксанти.м'язова релаксація необхідна для абдомінальної хірургії і в багатьох інших клінічних ситуаціях. Використовуючи монітор нервово-м'язової блокади, при необхідності додайте міорелаксанти. (Ступінь нервово-м'язової блокади оцінюється шляхом вивчення характеру руху пальців, коли ліктьовий нерв стимулюється електричною серією з чотирьох високовольтних розрядів в інтервалі 500 мілісекунд один від одного.) Пам'ятайте, що не всі випадки вимагають розслаблення м'язів і що всі пацієнти, які отримують міорелаксанти, повинні бути механічно Вентильованими. Управління рідиною. перевірте адекватність гематокриту, коагуляції, внутрішньосудинного об'єму і діурезу, даючи адекватну внутрішньовенну рідину і продукти крові. У більшості випадків влийте внутрішньовенно фізіологічний розчин або розчин Рінгера для початку 250 мл / год, а потім налаштуйте для досягнення наступних цілей: [1] у перші дві години замініть будь передопераційний дефіцит рідини (наприклад, при утриманні рідини "нічого через рот" протягом 8 годин х 125 мл необхідно в годину тримати» нічого через рот "1000 мл, щоб давати в перші 2 години) [2] в той же час, для повноти випадку замініть "третій простір" хірургічних втрат на 2 - 10 мл / кг / год (наприклад, 2 для ремонту кистьового тунелю, 5 для холецистектомії, 10 для операції на кишечнику) [3] Підтримка діурезу більше 50 мл / год або 0,5 до 1,0 мл / кг / год [4] Підтримка гематокриту в безпечному діапазоні (вище 0,24 для всіх; на рівні або вище 0,3 для окремих пацієнтів, що мають ризик).
Управління рідиною. перевірте адекватність гематокриту, коагуляції, внутрішньосудинного об'єму і діурезу, даючи адекватну внутрішньовенну рідину і продукти крові. У більшості випадків влийте внутрішньовенно фізіологічний розчин або розчин Рінгера для початку 250 мл / год, а потім налаштуйте для досягнення наступних цілей: [1] у перші дві години замініть будь передопераційний дефіцит рідини (наприклад, при утриманні рідини "нічого через рот" протягом 8 годин х 125 мл необхідно в годину тримати» нічого через рот "1000 мл, щоб давати в перші 2 години) [2] в той же час, для повноти випадку замініть "третій простір" хірургічних втрат на 2 - 10 мл / кг / год (наприклад, 2 для ремонту кистьового тунелю, 5 для холецистектомії, 10 для операції на кишечнику) [3] Підтримка діурезу більше 50 мл / год або 0,5 до 1,0 мл / кг / год [4] Підтримка гематокриту в безпечному діапазоні (вище 0,24 для всіх; на рівні або вище 0,3 для окремих пацієнтів, що мають ризик). Контролюйте глибину анестезії.ненавмисне інтраопераційне свідомість під час операції буває хоча і рідко, але це справжня трагедія для пацієнта і може викликати посттравматичний стресовий розлад. Це може статися, коли випадково спустошується випарник або виникає інша проблема (наприклад, відмовив інфузійний насос). Пам'ятайте, що коли хірургічні хворі прокидаються, вони не можуть продемонструвати свою фізичну біль, якщо вони паралізовані міорелаксантами. Використовуючи клінічну оцінку, гарантуйте, що пацієнт знаходиться в несвідомому стані. Це більше мистецтво, ніж наука, але враховує вегетативні висновки, такі як кров'яний тиск і частота скорочень серця і кількість медикаментів, введених на сьогоднішній день. Використання потужного інгаляційного агента, такого, як фторований простий ефір, особливо ймовірно, щоб забезпечити несвідомий стан. Bis моніторинг (біспектральний Індекс моніторинг) часто виступає в якості монітора глибини анестезії.
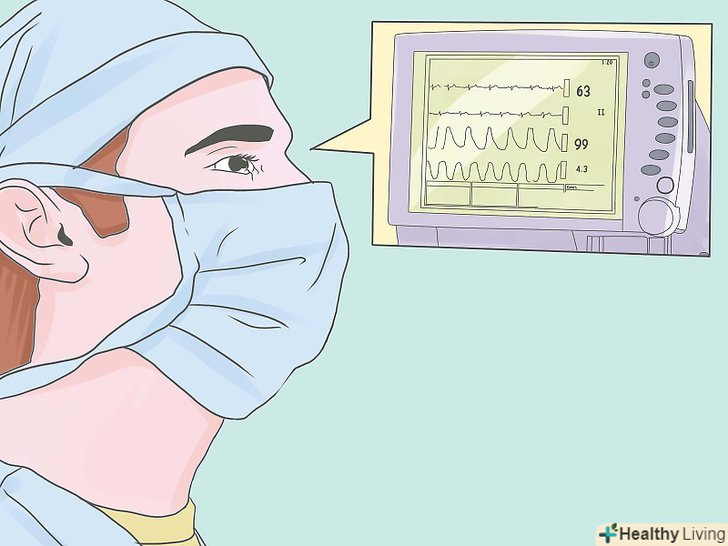
Контролюйте глибину анестезії.ненавмисне інтраопераційне свідомість під час операції буває хоча і рідко, але це справжня трагедія для пацієнта і може викликати посттравматичний стресовий розлад. Це може статися, коли випадково спустошується випарник або виникає інша проблема (наприклад, відмовив інфузійний насос). Пам'ятайте, що коли хірургічні хворі прокидаються, вони не можуть продемонструвати свою фізичну біль, якщо вони паралізовані міорелаксантами. Використовуючи клінічну оцінку, гарантуйте, що пацієнт знаходиться в несвідомому стані. Це більше мистецтво, ніж наука, але враховує вегетативні висновки, такі як кров'яний тиск і частота скорочень серця і кількість медикаментів, введених на сьогоднішній день. Використання потужного інгаляційного агента, такого, як фторований простий ефір, особливо ймовірно, щоб забезпечити несвідомий стан. Bis моніторинг (біспектральний Індекс моніторинг) часто виступає в якості монітора глибини анестезії. Запобігайте переохолодженню.Періопераційна гіпотермія може бути серйозною проблемою для деяких пацієнтів. Наприклад, пацієнти, які тремтять в післяопераційній палаті після хірургії, споживають надлишковий кисень і можуть "збільшити навантаження на серце" (викликати ішемію міокарда у пацієнтів з ішемічною хворобою серця). Тримайте температуру вище 35 за Цельсієм за допомогою рідких обігрівачів, використовуйте нагрівачі повітря або просто тримайте приміщення теплим. Виміряйте пахвову, ректальну або ротоглоточную температуру, щоб встановити ступінь гіпотермії. Контроль температури також допомагає виявити виникнення злоякісної гіпертермії (гіперметаболічний синдром).
Запобігайте переохолодженню.Періопераційна гіпотермія може бути серйозною проблемою для деяких пацієнтів. Наприклад, пацієнти, які тремтять в післяопераційній палаті після хірургії, споживають надлишковий кисень і можуть "збільшити навантаження на серце" (викликати ішемію міокарда у пацієнтів з ішемічною хворобою серця). Тримайте температуру вище 35 за Цельсієм за допомогою рідких обігрівачів, використовуйте нагрівачі повітря або просто тримайте приміщення теплим. Виміряйте пахвову, ректальну або ротоглоточную температуру, щоб встановити ступінь гіпотермії. Контроль температури також допомагає виявити виникнення злоякісної гіпертермії (гіперметаболічний синдром). Надзвичайні обставини.коли операція наближається до завершення, припиніть давати анестетики і скасуйте будь-яку нервово - м'язову блокаду (наприклад Неостигмін 2,5-5 мг внутрішньовенно з атропіном 1,2 мг або глікопіролат 0,4 мг внутрішньовенно). Неостигмін ніколи не дається поодинці (або ваш пацієнт отримає важку брадикардію або зупинку серця). Використовуйте нервово-м'язовий монітор блокади (нейростимулятор), щоб будь-які розслаблення м'язів добре відновлювалися. Дозвольте відновити спонтанну вентиляцію. Перевірте дихальний малюнок візуально і за допомогою капнографа. Дочекайтеся повернення свідомості.
Надзвичайні обставини.коли операція наближається до завершення, припиніть давати анестетики і скасуйте будь-яку нервово - м'язову блокаду (наприклад Неостигмін 2,5-5 мг внутрішньовенно з атропіном 1,2 мг або глікопіролат 0,4 мг внутрішньовенно). Неостигмін ніколи не дається поодинці (або ваш пацієнт отримає важку брадикардію або зупинку серця). Використовуйте нервово-м'язовий монітор блокади (нейростимулятор), щоб будь-які розслаблення м'язів добре відновлювалися. Дозвольте відновити спонтанну вентиляцію. Перевірте дихальний малюнок візуально і за допомогою капнографа. Дочекайтеся повернення свідомості. Екстубація.як тільки пацієнт прокинеться і почне коритися командам, вийміть з ротоглотки присоску з великим носиком, видаліть повітря з манжети ендотрахеальної трубки 10 мл шприцом і витягніть ендотрахеальну трубку. Підключіть 100% кисень через маску після екстубації. Поставте опору щелепи, застосуйте вплив на оральні дихальні шляхи, носові дихальні шляхи або інші дихальні шляхи, скільки необхідно для підтримки хорошого спонтанного дихання. Пильно стежте за диханням пацієнта і за пульсоксиметром (тримайте більше 95%).
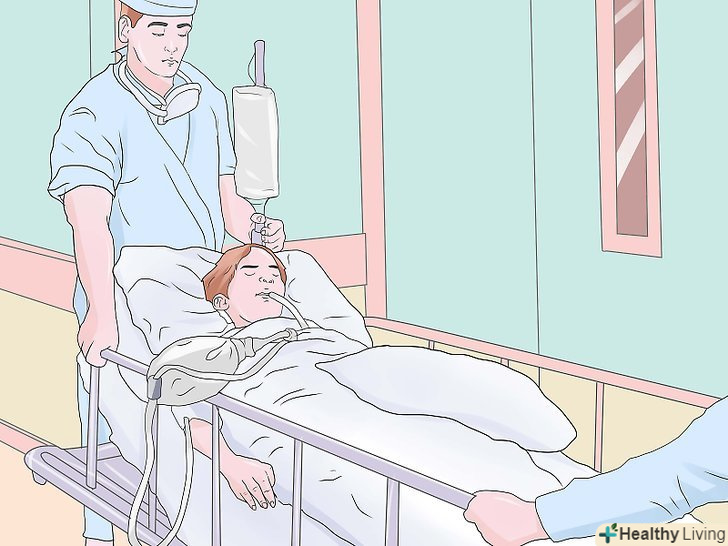
Екстубація.як тільки пацієнт прокинеться і почне коритися командам, вийміть з ротоглотки присоску з великим носиком, видаліть повітря з манжети ендотрахеальної трубки 10 мл шприцом і витягніть ендотрахеальну трубку. Підключіть 100% кисень через маску після екстубації. Поставте опору щелепи, застосуйте вплив на оральні дихальні шляхи, носові дихальні шляхи або інші дихальні шляхи, скільки необхідно для підтримки хорошого спонтанного дихання. Пильно стежте за диханням пацієнта і за пульсоксиметром (тримайте більше 95%). Транспортування в блок догляду після анестезії (кімнату відновлення).коли справа закінчиться і буде завершено оформлення документів, Принесіть носилки в операційну і покладіть на них хворого, не дістаючи лінії і не відключаючи монітор. Не забувайте кисневий балон і кисневу маску. Слідкуйте візуально за диханням пацієнтів. Тримайте палець на пульсі при переміщенні пацієнта (у відповідних випадках), але використовуйте транспортний монітор для хворих пацієнтів або у великих хірургічних випадках (наприклад, серцева хірургія). Дайте звіт сертифікованій медсестрі в блоці догляду після анестезії, а також анестезіологу, який керує блоком догляду після анестезії (у складних випадках).
Транспортування в блок догляду після анестезії (кімнату відновлення).коли справа закінчиться і буде завершено оформлення документів, Принесіть носилки в операційну і покладіть на них хворого, не дістаючи лінії і не відключаючи монітор. Не забувайте кисневий балон і кисневу маску. Слідкуйте візуально за диханням пацієнтів. Тримайте палець на пульсі при переміщенні пацієнта (у відповідних випадках), але використовуйте транспортний монітор для хворих пацієнтів або у великих хірургічних випадках (наприклад, серцева хірургія). Дайте звіт сертифікованій медсестрі в блоці догляду після анестезії, а також анестезіологу, який керує блоком догляду після анестезії (у складних випадках). Упорядкуйте післяопераційний догляд.перед відходом подбайте про всіх залишилися документах. Це включає в себе знеболююче замовлення (наприклад, морфін 2-4 мг IV PRN), кисневі замовлення (наприклад, носові канюлі 4 л / хв або маска для обличчя 35% кисню), антибіотики, замовлення їжі і пиття і післяопераційні тести, такі як електроліти і гематокрит. Постарайтеся виявити будь-які особливі проблеми у вашого пацієнта. У разі необхідності обговоріть поточну клінічну ситуацію з сім'єю пацієнта
Упорядкуйте післяопераційний догляд.перед відходом подбайте про всіх залишилися документах. Це включає в себе знеболююче замовлення (наприклад, морфін 2-4 мг IV PRN), кисневі замовлення (наприклад, носові канюлі 4 л / хв або маска для обличчя 35% кисню), антибіотики, замовлення їжі і пиття і післяопераційні тести, такі як електроліти і гематокрит. Постарайтеся виявити будь-які особливі проблеми у вашого пацієнта. У разі необхідності обговоріть поточну клінічну ситуацію з сім'єю пацієнта
Поради
- Примітка щодо дозування ліків. Дози та обсяги, обговорювані тут, відносяться до звичайних дорослих пацієнтів. Будуть необхідні коригування для педіатричних хворих, ослаблених хворих і пацієнтів з порушеннями функцій нирок, печінки, органів дихання або серця. Лікарська взаємодія може також впливати на дозування. Пам'ятайте, що клінічне дозування препарату (і часу) в такій же мірі мистецтво, як і наука.
Попередження
- Ця стаття спрямована на студентів-медиків. Тільки ліцензовані лікарі або сертифіковані зареєстровані медсестри анестезіологи повинні управляти анестезією. Невеликі помилки можуть призвести до смерті пацієнта.